脑卒中静脉溶栓流程图
- 格式:doc
- 大小:22.50 KB
- 文档页数:2

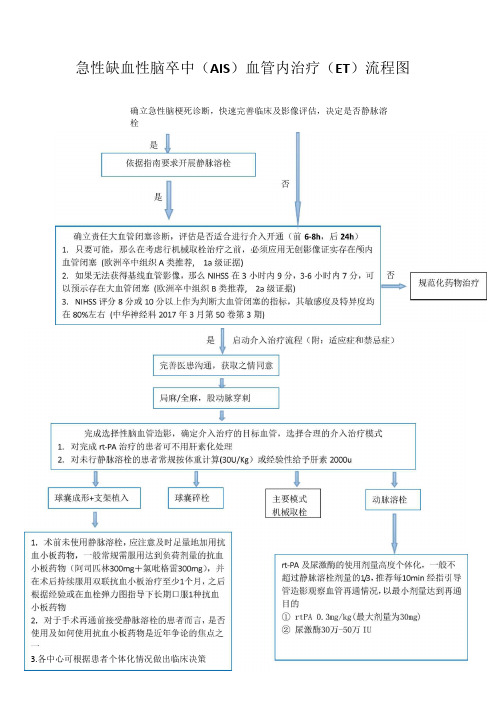
急性缺血性脑卒中(AIS)血管内治疗(ET)流程图确立急性脑梗死诊断,快速完善临床及影像评估,决定是否静脉溶栓3.各中心可根据患者个体化情况做出临床决策术中监测①心电监测及管理②血氧监测及管理(血氧92%以上)③血压管理(每3-5min测量血压,闭塞血管开通后,血压应控制比基础血压低20-30mmHg,但不能低于90/60mmHg)术中并发症①颅内出血1.5%-15%。
肝素抗凝引起的出血,予鱼精蛋白中和Q:1-1.5);rt-PA引起的出血,用新鲜冰冻血浆,复查CT了解血肿,根据外科指征决定具体治疗方案②脑血管栓塞a对可能导致严重功能缺损的主干血管应积极干预,首选机械取栓方式b对于大脑中动脉M3段以远、大脑后动脉P2段以远等次级分支血管栓塞,或支架置入操作后远端血管分支闭塞等要视具体情况而有所取舍,无须追求血管影像上的完美。
c血小板膜糖蛋白Hb/ma受体抑制剂(如替罗非班)具备一定的应用前景,不建议在未经审慎考虑的前提下应用尿激酶、rt-PA等溶栓药物③血管再通后闭塞可考虑急诊支架置入或动脉/静脉使用血小板膜糖蛋白Hb/ma受体抑制剂疗效评估1.术中再通影像学评估表2niTlCl分级标准mTICI分级(级)描述0无血流灌注1仅有微盘血流通过闭塞段2H远端缺血区有部分血流灌注(<50%)2b远端缺血区有血流灌注(>50%)3远端缺血区血流完全恢复灌注其中0级代表无灌注,3级代表完全恢复血流灌注,2b级和3级提示再通成功2.症状性颅内出血CT显示任何部位的颅内出血并NIHSS评分>4分临床随访术后24h、1月、3月、1年使用mRS和NIHSS评分对患者神经功能进行评估(附:mRS和NIHSS评分)AIS-ET术后监测和围手术期管理术后一般监护和血压管理1.12h内NIHSS评分每30min一次,12-24h每2h一次,如出现严重头痛、高血压、恶心、呕吐。
应及时评估NIHSS评分,并急诊口,以便发现出血转化和高灌注2.第2日,复查血常规、凝血、肝肾功能、心肺功能检测,术后24h常规复查影像(建议头MRI+MRA),以明确病灶及血管开通情况3.股动脉穿刺点情况观察(30min一次,至少20次),24h后再次查看股动脉穿刺点4.术前至术后24h内血压应<180/105mmHg,术后存在高灌注风险的患者应在充分评估血管再通情况及全身情况的基础下维持血压至较低水平,对于大部分患者收缩压降低至120〜140mmHg左右。
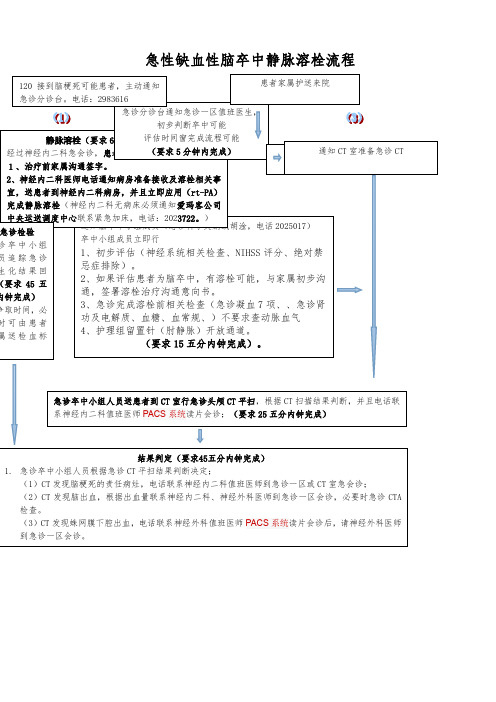
急性缺血性脑卒中静脉溶栓流程 ⑴ 通知脑卒中小组成员(急诊科李文鹏或胡淦,电话2025017) 卒中小组成员立即行 1、初步评估(神经系统相关检查、NIHSS 评分、绝对禁忌症排除)。
2、如果评估患者为脑卒中,有溶栓可能,与家属初步沟通,签署溶栓治疗沟通意向书。
3、急诊完成溶栓前相关检查(急诊凝血7项、、急诊肾功及电解质、血糖、血常规、)不要求查动脉血气 4、护理组留置针(肘静脉)开放通道。
(要求15五分内钟完成)。
静脉溶栓(要求60分内钟内完成)经过神经内二科急会诊,患者有静脉溶栓指征 1、治疗前家属沟通签字。
2、神经内二科医师电话通知病房准备接收及溶栓相关事宜,送患者到神经内二科病房,并且立即应用(rt-PA )完成静脉溶栓(神经内二科无病床必须通知爱玛客公司中央运送调度中心联系紧急加床,电话:2023722。
) 急诊检验 诊卒中小组员追踪急诊生化结果回(要求45五内钟完成) 争取时间,必时可由患者属送检血标急诊卒中小组人员送患者到CT 室行急诊头颅CT 平扫,根据CT 扫描结果判断,并且电话联系神经内二科值班医师PACS 系统读片会诊;(要求25五分内钟完成)结果判定(要求45五分内钟完成)1. 急诊卒中小组人员根据急诊CT 平扫结果判断决定;(1)CT 发现脑梗死的责任病灶,电话联系神经内二科值班医师到急诊一区或CT 室急会诊;(2)CT 发现脑出血,根据出血量联系神经内二科、神经外科医师到急诊一区会诊,必要时急诊CTA 检查。
(3)CT 发现蛛网膜下腔出血,电话联系神经外科值班医师PACS 系统读片会诊后,请神经外科医师到急诊一区会诊。
急诊分诊台通知急诊一区值班医生,初步判断卒中可能 评估时间窗完成流程可能 (要求5分钟内完成) 根据会诊及CTA 检查结果 协商专科收治120接到脑梗死可能患者,主动通知急诊分诊台。
电话:2983616 患者家属护送来院 通知CT 室准备急诊CT。

急性缺血性脑卒中静脉溶栓流程 ⑴ 通知脑卒中小组成员(急诊科李文鹏或胡淦,电话2025017) 卒中小组成员立即行 1、初步评估(神经系统相关检查、NIHSS 评分、绝对禁忌症排除)。
2、如果评估患者为脑卒中,有溶栓可能,与家属初步沟通,签署溶栓治疗沟通意向书。
3、急诊完成溶栓前相关检查(急诊凝血7项、、急诊肾功及电解质、血糖、血常规、)不要求查动脉血气 4、护理组留置针(肘静脉)开放通道。
(要求15五分内钟完成)。
静脉溶栓(要求60分内钟内完成)经过神经内二科急会诊,患者有静脉溶栓指征 1、治疗前家属沟通签字。
2、神经内二科医师电话通知病房准备接收及溶栓相关事宜,送患者到神经内二科病房,并且立即应用(rt-PA )完成静脉溶栓(神经内二科无病床必须通知爱玛客公司中央运送调度中心联系紧急加床,电话:2023722。
) 急诊检验 诊卒中小组员追踪急诊生化结果回(要求45五内钟完成) 争取时间,必时可由患者属送检血标急诊卒中小组人员送患者到CT 室行急诊头颅CT 平扫,根据CT 扫描结果判断,并且电话联系神经内二科值班医师PACS 系统读片会诊;(要求25五分内钟完成)结果判定(要求45五分内钟完成)1. 急诊卒中小组人员根据急诊CT 平扫结果判断决定;(1)CT 发现脑梗死的责任病灶,电话联系神经内二科值班医师到急诊一区或CT 室急会诊;(2)CT 发现脑出血,根据出血量联系神经内二科、神经外科医师到急诊一区会诊,必要时急诊CTA 检查。
(3)CT 发现蛛网膜下腔出血,电话联系神经外科值班医师PACS 系统读片会诊后,请神经外科医师到急诊一区会诊。
急诊分诊台通知急诊一区值班医生,初步判断卒中可能 评估时间窗完成流程可能 (要求5分钟内完成) 根据会诊及CTA 检查结果 协商专科收治120接到脑梗死可能患者,主动通知急诊分诊台。
电话:2983616 患者家属护送来院 通知CT 室准备急诊CT。

脑卒中溶栓流程
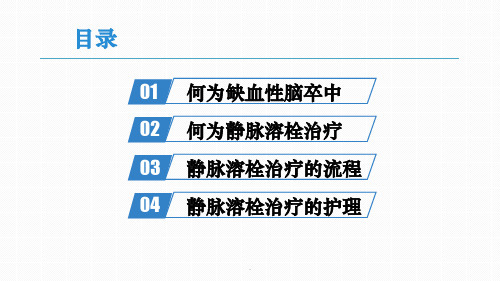
脑卒中溶栓是一种治疗脑血管阻塞的方法,旨在恢复脑部的正常血液供应,避免进一步的损伤。
以下是脑卒中溶栓的一般流程:
1. 初步评估:当患者出现中风症状时,医务人员会首先进行初步评估,包括了解病史、诊断症状以及评估风险因素等。
2. 急诊CT扫描:为确诊是否为缺血性中风,通常会进行急诊头部CT扫描。
这能帮助医生判断患者是否适合进行溶栓治疗。
3. 溶栓治疗决策:基于CT扫描结果和患者的具体情况,医生将决定是否进行溶栓治疗。
如果确认患者符合溶栓治疗的条件,医生会权衡利弊,与患者及家属进行充分沟通,共同决策是否进行溶栓治疗。
4. 血液检查:在开始溶栓治疗之前,医生会进行血液检查,包括血常规、凝血功能等,以检测患者是否存在出血风险。
5. 溶栓药物给药:如果决定进行溶栓治疗,医生会在一定时间内给予溶栓药物,如组织型纤溶酶原激活剂(tPA)。
这些药物可以帮助溶解血管内的血栓,恢复正常的血液供应。
6. 密切监测和护理:在溶栓治疗期间,患者需要
进行密切监测,并接受专业护理。
医生和护士会定期检查患者的病情、血压、心率以及可能的并发症。
7. 后续护理和康复:脑卒中溶栓治疗后,患者通常需要接受后续的护理和康复治疗。
这包括药物治疗、物理治疗、言语治疗等,以促进患者的康复和功能恢复。
请注意,脑卒中溶栓治疗是一项高风险的治疗方法,需要在专业医生的指导下进行,并且要根据患者的具体情况进行综合评估和决策。
以上流程仅供参考,具体的治疗方案应由医生根据患者的情况来确定。

急诊科卒中流程一、脑卒中诊治流程1.急性脑卒中院前急救诊治流程图2.急性缺血性脑卒中绿色通道接诊流程急性缺血性脑卒中绿色通道接诊流程3.急性缺血性卒中急救诊治流程图急性缺血性卒中急救诊治流程图4.急性缺血性脑卒中静脉溶栓流程急性缺血性脑卒中静脉溶栓流程5.急性缺血性脑卒中桥接治疗流程图6.Rt-PA 静脉溶栓后常见并发症的处理Rt-PA 静脉溶栓后常见并发症的处理1. 出血转化的处理出血转化指急性缺血性卒中病例使用静脉溶栓治疗后一段时间内出现的出血性卒中2.系统性出血 立即停止使用rt-PA检测凝血功能(PT 、APPT 、纤维蛋白质)、全血计数及配血 适当支持疗法:检测血压、补液、输血、改善循环 抗纤溶治疗:氨甲环酸如纤维蛋白原过低(<1g/L ),可给予冷沉淀物(含纤维蛋白原和VIII 因子)3.血管再闭塞的处理根据《急性缺血性脑卒中血管内治疗中国专家共识》,推荐:溶栓联合抗血小板治疗可能会减少再闭塞的发生联合应用GPIIb/IIIa 抑制剂可减少再闭塞发生和治疗再闭塞4.血管源性水肿的处理如仅局限于舌部,可给予抗组胺药物和采取鼻咽通气道,如病情进展出现喉头水肿,可加用类固醇激素治疗一旦患者出现全身反应,即刻应用肾上腺素当出现气道梗阻现象时,及时行气管切开,保持呼吸道通畅,避免发生呼吸衰竭,必要时使用人工呼吸机,机械通气维持呼吸通畅 因ACEI 类药物使水肿加重,建议溶栓时停用 5.过敏的处理7、短暂性脑缺血发作诊治流程图短暂性脑缺血发作(TIA)的诊治流程图8.急性脑出血诊治流程图急性脑出血诊治流程图9.自发性蛛网膜下腔出血诊治流程图10.去骨瓣减压手术外科操作流程图去骨瓣减压手术诊治流程图精心整理,用心做精品13。

缺血性卒中静脉溶栓流程图濉溪县中医医院脑病科姓名性别年龄床号_________住院号联系电话静脉溶栓治疗适应证确定时间(24小时制)发病时间:年月日时分(最后看起来还正常是什么时候?)来院时间:年月日时分来诊时发病在 4.5小时之内(rtPA)是□否□来诊时发病在 6.0小时之内(尿激酶)是□否□如“是”,考虑溶栓治疗,行以下程序。
如“否”,本流程终止。
开溶栓检查套餐1.快速血糖、血常规、血生化、凝血五项(包括D二聚体)、心肌酶谱(督促血标本送检及化验!)2.头CT或CTA筛查静脉溶栓标准(尿激酶)【适应证】是否1.有缺血性脑卒中导致的神经功能缺损症状□□2.症状﹤6h □□3.年龄18~80岁□□4.意识清醒或嗜睡(NIHSS 5-25分)□□5.脑CT无早期脑梗死低密度改变□□6.患者或家属签署知情同意书□□以上必须为“是”,为“否”者不能溶栓【禁忌证】1.颅内出血(包括脑实质出血、脑室内出血、蛛网膜下腔出血、硬膜下/外血肿等)2.既往有颅内出血史3.近3个月内有严重的头颅外伤或卒中史4.颅内肿瘤、巨大颅内动脉瘤5.近期(3个月)有颅内或椎管内手术6.近2周内有大型外科手术7.近3周内有胃肠或泌尿系统出血8.活动性内脏出血9.主动脉弓夹层10.近1周内有在不易压迫止血的部位的动脉穿刺11.血压升高:收缩压≥180mmHg,或舒张压≥100mmHg12.急性出血倾向,包括血小板计数低于100×109/L或其他情况13.24h内接受过低分子肝素治疗14.口服抗凝剂且INR>1.7或PT>15S15.48h内使用凝血酶抑制剂或Ⅹa因子抑制剂,或各种实验室检查异常(如APTT、INR、血小板计数、ECT、TT或Ⅹa因子活性测定等)16.血糖<2.8mmol/L或>22.22mmol/L17.头CT或MRI提示大面积脑梗死(梗死面积>1/3大脑中动脉供血区)以上必须为“否”,为“是”者不能溶栓。

1.急性脑卒中院前急救诊治流程图2.急性缺血性脑卒中绿色通道接诊流程急性缺血性脑卒中绿色通道接诊流程3.急性缺血性卒中急救诊治流程图急性缺血性卒中急救诊治流程图4.急性缺血性脑卒中静脉溶栓流程急性缺血性脑卒中静脉溶栓流程5.急性缺血性脑卒中桥接治疗流程图静脉溶栓后常见并发症的处理Rt-PA 静脉溶栓后常见并发症的处理1. 出血转化的处理出血转化指急性缺血性卒中病例使用静脉溶栓治疗后一段时间内出现的出血性卒中2.系统性出血立即停止使用rt-PA检测凝血功能(PT、APPT 、纤维蛋白质)、全血计数及配血 适当支持疗法:检测血压、补液、输血、改善循环 抗纤溶治疗:氨甲环酸 如纤维蛋白原过低(<1g/L ),可给予冷沉淀物(含纤维蛋白原和VIII 因子)3.血管再闭塞的处理根据《急性缺血性脑卒中血管内治疗中国专家共识》,推荐:溶栓联合抗血小板治疗可能会减少再闭塞的发生联合应用GPIIb/IIIa 抑制剂可减少再闭塞发生和治疗再闭塞4.血管源性水肿的处理如仅局限于舌部,可给予抗组胺药物和采取鼻咽通气道,如病情进展出现喉头水肿,可加用类固醇激素治疗一旦患者出现全身反应,即刻应用肾上腺素当出现气道梗阻现象时,及时行气管切开,保持呼吸道通畅,避免发生呼吸衰竭,必要时使用人工呼吸机,机械通气维持呼吸通畅 因ACEI 类药物使水肿加重,建议溶栓时停用5.过敏的处理7、短暂性脑缺血发作诊治流程图颅内动脉粥样硬化性狭窄≥70% 的 TIA 患者:血管介样硬化狭窄的 颅外颈动脉狭窄:对于近期发生 TIA 合并同侧颈动脉颅外段短暂性脑缺血发作(TIA)的诊治流程图8.急性脑出血诊治流程图急性脑出血诊治流程图9.自发性蛛网膜下腔出血诊治流程图10.去骨瓣减压手术外科操作流程图去骨瓣减压手术诊治流程图。

急性脑卒中患者救治流程一、救护车转运流程(一)目标1.在患者或家属知情同意下,快速、准确地将患者转送至可行急诊静脉溶栓的医院;2.进行院前急救处理;3.预先电话通知院前信息,(包括院前卒中评分、相关病史等)给目标医院。
(二)技术要求1.对怀疑卒中的患者急救调度指挥中心应尽可能在最短时间内派出配有合适的装备和人员的救护车;2.指导患者自救,救护车尽快到达;3.评估生命体征,施行现场急救;4.到达后10分钟内完成院前卒中评分;5.维持生命体征稳定,监测血压,测血糖,做心电图,记录最后目测评估正常时间,必要时给予吸氧、心电监护、保护呼吸道通畅、开发静脉通道给予生理盐水等;6.优先转运至最近的、有急诊静脉溶栓条件的医院;7.预先通知转运医院急诊,利用相关微信公众平台等多种形式传输院前卒中评分等院前信息至目标医院;8.拨打医院专用电话,联系进行确认,通知其估计到达时间及患者基本信息,为预约CT、溶栓药物及卒中小组会诊作前期准备,转运患者至急诊;9.完成患者及资料的交接手续,并签字确认。
二、具备静脉溶栓医院急诊科处理流程(一)目标1.建立院内静脉溶栓的绿色通道;2.确认或排除卒中诊断;3.及早启动早期静脉溶栓治疗和完善前期准备。
(二)技术要求1.完成交接,妥善记录保管救护车送诊患者的院前急救信息;2.到院后急诊接诊医师10分钟内立即一般评估:生命体征;采集病史和精要查体,包括最后看起来正常时间;血标本检查,包括血常规、血型、凝血功能、血糖、电解质、肾功能;心电图;急诊头颅CT、立即通知卒中小组;保证静脉通道开通;给予生理盐水;3.其他对症急救处理,维持生命体征稳定,必要时转入急诊抢救室。
三、急性缺血性卒中静脉溶栓流程卒中小组评估流程(一)目标1.建立院内静脉溶栓的绿色通道;2.确认或排除卒中诊断;3.及早启动早期静脉溶栓治疗。
(二)技术要求1. 卒中小组到达,立即神经功能评估:病史;确定发病时间;一般神经功能评估;神经系统检查;确定昏迷程度;确定卒中严重程度;急诊CT(小于25分钟)2. 根据CT及症状、病史明确卒中亚型;3. 迅速评估静脉溶栓治疗的适应症及禁忌症;4. 签署知情同意书,尽快启动静脉溶栓的绿色通道;5. 可在急诊专用床位开展就地静脉溶栓,可住院手续同时办理;6. 收入卒中单元或普通病房或重症监护室。



急性缺血性卒中静脉溶栓流程急性缺血性卒中静脉溶栓流程—、患者入院后关键救治时间点:10分钟:1. 接诊医师询问病史,初步判断是否卒中,如发病时间符合静脉溶栓,绿色通道建立,并电话通知神经内科做好溶栓准备;发病时间超过静脉溶栓时间窗,有动脉溶栓机会的,经家属同意立即转送到上级医院治疗。
2. 急查(血常规及血型、肝功、肾功、血糖、电解质、凝血四项)。
15分钟:电话通知CT室做好准备,并由护士陪同患者行头颅CT检查。
25分钟:完成头颅CT检查后直接送到神经内科病房。
45分钟:神经内科医师进一步完善病史及神经科查体,进行NIHSS评分;病房护士立即建立静脉通道;尽快完成床边心电图,拿到CT报告及所有血液化验检查。
60分钟:家属谈话签字同意,准备溶栓药物rt-PA。
二、静脉溶栓适应症1. 年龄》18岁(发病3~4.5小时的年龄〉80岁为相对禁忌症);2. 发病4.5小时内;3. 有缺血性卒中导致的神经功能缺损症状;4. 患者或家属了解治疗的潜在危险性和效益,签署知情同意。
三、静脉溶栓禁忌症1. 3月内有重大头部外伤史或过卒中史;2. 可疑蛛网膜下腔出血;3. 1周内有不可压迫部位的动脉穿刺;4. 既往有颅内出血病史;5. 颅内肿瘤、动静脉畸形、动脉瘤;6. 近期有颅内或椎管内手术7. 血压升高,收缩压》180mmH或舒张压》lOOmmHJg8. 活动性内出血;9. 急性出血倾向,包括血小板V100X109,或其他情况;10. 48h内肝素治疗(APTT超出正常范围上限);11. 已口服抗凝药,且INR> 1.7或PT>15s12. 目前正在使用凝血酶抑制剂或Xa因子抑制剂,各种敏感的实验室检查异常(如APTT,INR,血小板计数,ECT,TT或恰当的Xa因子活性测定等)13. 血糖<2.7mmol/l ;14. CT提示多脑叶梗死(低密度区域>1/3大脑半球)四、相对禁忌症1. 轻型卒中或症状迅速改善的卒中;2. 妊娠;3. 癫痫发作后出现的神经功能损害症状;4. 近2周内有大型外科手术或有严重外伤;昏迷或临床NHISS评分>25分,和/或其他合适的影像学证实为严重卒中;5. 近3周内的消化道出血和泌尿道出血;6. 近3个月内有心肌梗死史;7. 严重卒中(NIHSS评分〉25分)(仅针对发病3~4.5小时的患者);8. 口服抗凝药不考虑INR水平(仅针对发病3~4.5小时的患者);9. 有糖尿病或缺血性卒中病史(仅针对发病3~4.5小时的患者);四、给药方式1. 组织型纤溶酶原激活物(rt-PA )2. 一次用量0.9mg/kg,最大剂量<90mg3. 首先静推10%( —分钟内)4. 其余剂量在60分钟内静滴完。


