川崎病诊治专家共识(新)
- 格式:doc
- 大小:36.50 KB
- 文档页数:5

指南解读│2017年版《川崎病的诊断、治疗及远期管理——美国心脏协会对医疗专业人员的科学声明》解读指南解读│2017年版《川崎病的诊断、治疗及远期管理——美国心脏协会对医疗专业人员的科学声明》解读林瑶1,李晓惠1,石琳1,杜军保2中国实用儿科杂志 2017 Vol.32(9):641-648摘要川崎病是一种急性儿童血管炎性疾病,目前已经成为发达国家儿童获得性心脏病最常见病因,其发病率有逐年上升趋势。
2017年版《川崎病的诊断、治疗及远期管理—美国心脏协会对医疗专业人员的科学声明》提供了川崎病潜在病理变化的新证据,指出川崎病的诊断目前仍无特异性的诊断试验,为排他性诊断。
2017版简化了不完全川崎病的诊断流程,进一步完善了对免疫球蛋白无反应和冠状动脉病变高风险患儿的初始治疗方案,强调了川崎病冠状动脉并发症以Z值评估并分类,川崎病的远期管理方案更加规范化。
关键词川崎病;诊断;治疗;长期管理作者单位:1.首都儿科研究所附属儿童医院心内科,北京 100020;2.北京大学第一医院儿科,北京 100034通讯作者:杜军保,电子信箱:*****************;石琳,电子信箱:******************川崎病(Kawasaki disease,KD)主要发生于5岁以下儿童,系病因不明的急性自限性血管炎。
在发达国家, KD已经成为儿童获得性心脏病的主要病因。
经静脉免疫球蛋白(intravenous immunoglobulin,IVIG)治疗, KD冠状动脉瘤并发症的发生率已从25%降至4%左右, KD的远期预后取决于冠状动脉的受累情况,某些患儿仍有心肌梗死的风险。
2017-03-29美国心脏协会于网上发布了2017年版《川崎病的诊断、治疗及远期管理—美国心脏学会对医疗专业人员的科学声明》(以下简称《声明》)[1],与2004年版[2]相比,本《声明》的制定有更多的专业(儿科及成人心脏病、感染性疾病、病理、风湿免疫、护理、外科、麻醉、流行病、预防医学等)及专家参与,内容更加丰富,而且证据等级增加了获益与风险的评级,使《声明》更有循证依据。



窗体顶端窗体底端川崎病:临床特征与诊断查看概要Author:Robert Sundel, MDSection Editors:Marisa Klein-Gitelman, MD, MPHSheldon L Kaplan, MDDeputy Editor:Elizabeth TePas, MD, MS翻译:朴金花, 主任医师,教授Contributor Disclosures我们的所有专题都会依据新发表的证据和同行评议过程而更新。
文献评审有效期至: 2016-03 . | 专题最后更新日期: 2016-02-22.There is a newer version of this topic available in English.该主题有一个新的英文版本。
引言—川崎病(Kawasaki disease, KD),曾称为皮肤黏膜淋巴结综合征,是儿童期最常见的血管炎之一[1]。
川崎病极少发生于成人。
川崎病通常是一种自限性疾病,发热及急性炎症的表现在没有治疗的情况下平均持续12日[2]。
然而,有可能出现并发症,如冠状动脉(coronary artery, CA)瘤、心肌收缩能力下降及心力衰竭、心肌梗死、心律失常及外周动脉闭塞,且这些并发症可能导致严重病况和死亡。
(参见―Cardiovascular sequelae of Kawasaki disease‖)川崎病的临床表现和诊断将在本专题讨论。
川崎病的流行病学、病因、治疗和并发症(包括心脏后遗症)参见其他专题。
婴儿和成人的不完全(非典型)川崎病和独特特征也见其他专题。
(参见―川崎病:流行病学和病因学‖和―川崎病:初始治疗与预后‖和―Cardiovascular sequelae of Kawasaki disease‖和―不完全性(非典型)川崎病‖和―川崎病:并发症‖)临床表现—川崎病的临床特征反映了以肌肉中型动脉为主的广泛炎症。
诊断的依据是有全身性炎症(如,发热)的证据以及皮肤黏膜炎症的体征。



《川崎病冠状动脉病变的临床处理建议(2020年修订版)》要点川崎病冠状动脉病变(CAL)已成为发达国家及我国许多地区儿童时期较常见的获得性心血管疾病之一。
《川崎病冠状动脉病变的临床处理建议(2020年修订版)》总结了近年来国内外进展,旨在更好地指导临床实践,提高我国川崎病冠状动脉病变的临床诊治水平,改善患儿预后。
关于川崎病CAL的风险分级和药物治疗,该建议主要涉及以下内容。
川崎病CAL的风险分级根据冠状动脉解剖形态的异常情况,结合是否存在心肌缺血,对川崎病CAL进行风险分级(表2)。
川崎病CAL的药物治疗川崎病CAL药物治疗的目的是预防和抑制血栓形成,增加冠状动脉血流,预防或解除冠状动脉痉挛,降低心脏工作负担,保护心肌,防止血管壁重塑。
具体治疗方案需根据CAL 临床风险分级,见表4。
(一)预防和治疗血栓形成1. 抗血小板治疗:应用抗血小板药物是川崎病患儿的基础性治疗,最常用的药物为阿司匹林,其他药物包括双嘧达莫和氯吡格雷。
具体药物的使用方法和注意事项见表5。
氯吡格雷为成人常用药,但我国尚无儿童用药说明,本建议根据日本及美国川崎病诊疗指南、美国儿童及新生儿药物手册以及我国5 年来临床应用经验制定此推荐剂量,供临床参考。
2. 抗凝治疗:CAL风险分级为Ⅳ级及以上的患儿需要同时抗血小板和抗凝治疗(表5)。
最常用的是小剂量阿司匹林加华法林,维持国际标准化比值(INR)1.5~2.5;或小剂量阿司匹林加低分子肝素(LMWH)。
LMWH起效快速,而且具有抗炎作用,因此在急性期优先选用。
如果动脉瘤停止扩张,患儿病情稳定,可以考虑从LMWH过渡到华法林长期口服。
华法林的起效时间为3~7 d,因此二者需交叠应用3~7 d。
对于冠状动脉血栓形成风险极高的患儿可采取更积极的治疗方案,如近期因冠状动脉血栓形成导致梗死而需要溶栓治疗者,可使用双抗血小板和抗凝3种药物(即阿司匹林、氯吡格雷和LMWH)至病情稳定。
由于这种疗法出血的风险更大,故必须根据个体情况充分考虑风险与效益比。

川崎病诊治的新观念谢利剑黄敏上海市儿童医院 上海交通大学附属儿童医院(上海 200040) doi:10.3969j.issn.1000-3606.2015.07.018川崎病(Kawasaki Disease, KD)是一种儿童急性全身性中、小血管炎,其主要累及冠状动脉。
未经治疗的KD患者约25%发生冠状动脉损害(coronary artery lesion, CAL)[1]。
在发达国家,KD导致的儿童心血管并发症的发生率已超过风湿性心脏病,成为儿童获得性心脏病的主要病因[2]。
目前KD的具体病因仍不完全明确,一些新的问题在KD的临床诊治中也随之出现,包括KD休克综合征,心肌纤维化,心功能受损及KD合并CAL的介入治疗等。
有鉴于此,本文重点阐述目前KD在临床诊治中的一些新观念。
1 KD休克综合征KD导致患儿的血流动力学改变,从而引起休克非常罕见,但也偶有报道。
Thabet等[3]报道1例5月龄患儿,临床表现为高热,静脉头孢呋辛使用2天后无缓解,出现烦躁及少尿症状,伴血压80/33 mmHg,心率180次/min,毛细血管充盈时间>5 s,血气分析提示代谢性酸中毒,外周血白细胞、血小板均正常,考虑休克入院,经扩容纠酸,多巴胺维持、同时头孢噻肟、万古霉素及奥他司韦抗感染。
治疗1天后患儿出现全身皮疹、口唇发红、结膜充血、卡介苗接种处红肿渗出、但无浅表淋巴结肿大,同时外周血白细胞和C-反应蛋白明显增高,但超声心动图未见心脏异常;考虑不完全性KD,加用大剂量静脉用丙种球蛋白(IVIG 1 g·kg−1·d−1),休克症状在1天内明显好转,所有临床表现5天后消失,但指端蜕皮开始出现,但外周血白细胞和C-反应蛋白依然增高。
病程第16天超声心动图提示右侧巨大冠状动脉瘤(>8 mm),再次加用IVIG和低分子肝素和激素,但C-反应蛋白无降低,遂加用英夫利昔治疗后C-反应蛋白恢复正常。

川崎病专题讨论会纪要《中华儿科杂志》编辑委员会中华医学会儿科学分会心血管学组中华医学会儿科学分会免疫学组川崎病(Kawasaki diseases,KD)是一种主要发生在5岁以下婴幼儿的急性发热出疹性疾病,属急性自限性血管炎综合征,其发病率有逐年增高趋势,在发达国家或地区,KD所致的冠状动脉病变(coronary artery lesions,CAL)已取代风湿热成为小儿最常见的后天性心脏病,并且可能成为成年后缺血性心脏病的危险因素之一。
KD病因及免疫发病机制仍未完全清楚,大量流行病学及临床观察提示KD可能是感染因素所致的急性免疫调节紊乱,遗传因素亦与KD发病相关。
已报道多种细菌、病毒、支原体及其代谢产物(如链球菌和葡萄球菌超抗原)等与KD发病有关,但目前仍未检测到致KD的单一病原微生物。
感染导致免疫活性细胞(如T细胞、单核/巨噬细胞)异常活化,所产生的细胞因子可能参与血管内皮损伤及干扰自身免疫耐受。
急性自限性血管炎症反应易导致冠状动脉病变,KD治疗的重点是尽快阻止促炎症细胞因子的产生和清除,降低炎症反应,预防和减轻冠状动脉病变。
《中华儿科杂志》编委会分别于2006年12月5日和2007年3月28日组织了川崎病专题讨论会,川崎病超声心动图诊断专题讨论会,儿科心血管和免疫的专家就KD的临床热点问题如不完全型(不典型)KD的诊断、IVIG无反应型(不敏感)KD处理等问题进行了十分热烈的讨论,现归纳如下。
一、KD诊断标准因缺乏特异诊断方法,KD的诊断主要靠临床表现,某些实验室检查可以协助临床诊断。
KD可分为典型和不典型两类。
1.典型KD:2002年日本川崎病研究组提出典型KD诊断标准,经第七届国际川崎病大会讨论通过后发表于Pediatrics International(2005)。
美国心脏病协会(AHA)亦提出典型KD诊断标准并发表于Pediatrics(2004)和Circulation(2004)上。


最新:中国儿童川崎病诊疗循证指南推荐要点2023川崎病(Kawasakidisease,KD)是一种急性自限性血管炎性疾病,是引起5岁以下儿童后天获得性心脏病的最常见原因。
《中国儿童川崎病诊疗循证指南(2023年)》针对KD的分类及定义、不同类型KD的诊断、KD急性期治疗、超声心动图在KD并发症识别中的应用和KD合并巨噬细胞活化综合征的处理等临床问题提出推荐意见。
关于KD的诊断和急性期治疗,指南主要提出以下推荐意见。
KD的诊断推荐意见1CKD的诊断:发热,并存在CKD定义中5项主要临床特征中的至少4项,即诊断为CKD(高质量证据,强推荐\推荐意见2IKD的诊断:发热持续5d或以上或热程不定,并存在5项主要临床特征中的2项或3项,同时明确存在CA1的超声心动图改变,即(1)左或右冠状动脉Z值≥2.0或(2)冠状动脉特征符合CA1相关标准(<5岁者内径>3mm,≥5岁者内径>4mm和/或相邻内径相比扩张≥1.5倍或管腔明显不规则),即诊断为IKD(中等质量证据,强推荐X推荐意见3疑似IKD的评估:任何患有长期不明原因发热、少于CKD定义中4个主要临床特征,但具有相关的实验室或超声心动图改变的患儿,在排除其他疾病的情况下,都应考虑IKD(高质量证据,弱推荐)。
图1疑似IKD的评估流程[KD]川崎病;[CRP]C反应蛋白;[ESR]红细胞沉降率KD的急性期治疗1 .阿司匹林(ASA)治疗推荐意见1对于所有确诊KD的患儿,急性期强烈建议使用ASA o推荐剂量及疗程:推荐急性期使用ASA30~50mg∕(kg∙d),分2~3次口服,至热退48-72h或发病14d后改为3~5mg∕(kg∙d),顿服维持。
持续口服6~8周,发生CA1的患儿则需口服至冠状动脉正常(高质量证据,强推荐)o推荐意见2未确诊KD和/或未使用IVIG之前的IKD患儿通常可以早期使用ASA3~5mg∕(kg∙d),顿服。
持续口服6~8周,发生CA1的患儿则需口服至冠状动脉正常(中等质量证据,弱推荐)o2 .静脉注射免疫球蛋白(IVIG)治疗推荐意见1KD确诊后,推荐尽早开始大剂量W1G治疗。



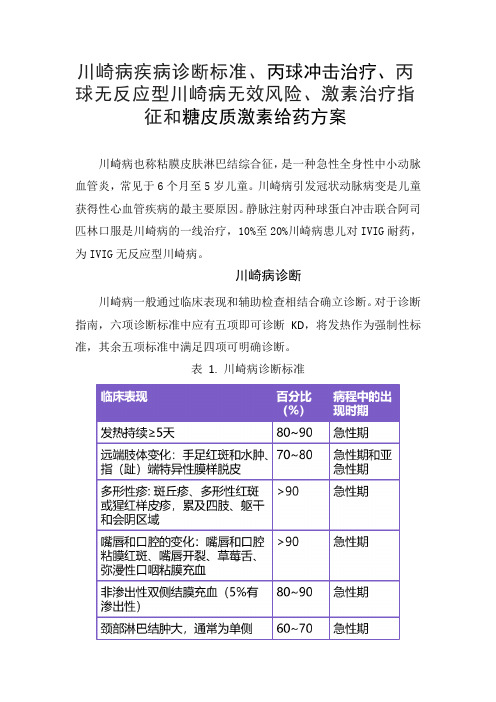
川崎病疾病诊断标准、丙球冲击治疗、丙球无反应型川崎病无效风险、激素治疗指征和糖皮质激素给药方案川崎病也称粘膜皮肤淋巴结综合征,是一种急性全身性中小动脉血管炎,常见于6个月至5岁儿童。
川崎病引发冠状动脉病变是儿童获得性心血管疾病的最主要原因。
静脉注射丙种球蛋白冲击联合阿司匹林口服是川崎病的一线治疗,10%至20%川崎病患儿对IVIG耐药,为IVIG无反应型川崎病。
川崎病诊断川崎病一般通过临床表现和辅助检查相结合确立诊断。
对于诊断指南,六项诊断标准中应有五项即可诊断KD,将发热作为强制性标准,其余五项标准中满足四项可明确诊断。
表1. 川崎病诊断标准约15% 的川崎病患儿仅满足上述诊断标准的3~4 项,但在病程中经超声心动图或冠脉造影证实存在冠状动脉瘤,或满足上述诊断标准中的 4 项,但超声心动图可见冠状动脉壁辉度增强,称为不完全/非典型川崎病。
除超声心动图外,实验室检查指标对诊断川崎病有一定意义(。
表2. KD 常见的实验室检查异常丙球冲击治疗:川崎病一线治疗IVIG可显著降低川崎病并发冠状动脉瘤风险、减轻患者发热等临床表现,已被用于川崎病的标准一线治疗长达40年。
IVIG 的作用机制可能与调节炎性细胞因子、中和细菌或病毒介导的超抗原抑制和抑制T 细胞的活化从而减少抗体的生成有关。
在KD 症状出现后10天内一次性给予2 g/kg,10~12 h 内输注完毕。
症状出现超过10天给药可能缓解川崎病活动期患者的症状,但对预防冠状动脉瘤作用有限。
IVIG 给药方案有三种:1)400 mg/(kg·d),用5 d;2)1 g/(kg·d),用2 d;3)2 g/(kg·d),用1 d。
IVIG无反应型KD诊断接受IVIG 治疗36 h 后发热不退(T > 38 ℃)或退热后2~7 d 后再次出现发热并伴有至少一项川崎病主要临床特征,则判断为IVIG 无反应型川崎病。
IVIG 无反应的风险因素包括:男性、年龄<12 个月、发病超过10天后给予 IVIG、血小板减少、低白蛋白血症、贫血、低钠血症、IVIG 输注后 CRP 持续升高、IVIG 输注后白蛋白持续降低。

川崎病专题讨论会纪要《中华儿科杂志》编辑委员会中华医学会儿科学分会心血管学组中华医学会儿科学分会免疫学组川崎病(Kawasaki diseases,KD)是一种主要发生在5岁以下婴幼儿的急性发热出疹性疾病,属急性自限性血管炎综合征,其发病率有逐年增高趋势,在发达国家或地区,KD所致的冠状动脉病变(coronary artery lesions,CAL)已取代风湿热成为小儿最常见的后天性心脏病,并且可能成为成年后缺血性心脏病的危险因素之一。
KD病因及免疫发病机制仍未完全清楚,大量流行病学及临床观察提示KD可能是感染因素所致的急性免疫调节紊乱,遗传因素亦与KD发病相关。
已报道多种细菌、病毒、支原体及其代谢产物(如链球菌和葡萄球菌超抗原)等与KD发病有关,但目前仍未检测到致KD的单一病原微生物。
感染导致免疫活性细胞(如T细胞、单核/巨噬细胞)异常活化,所产生的细胞因子可能参与血管内皮损伤及干扰自身免疫耐受。
急性自限性血管炎症反应易导致冠状动脉病变,KD治疗的重点是尽快阻止促炎症细胞因子的产生和清除,降低炎症反应,预防和减轻冠状动脉病变。
《中华儿科杂志》编委会分别于2006年12月5日和2007年3月28日组织了川崎病专题讨论会,川崎病超声心动图诊断专题讨论会,儿科心血管和免疫的专家就KD的临床热点问题如不完全型(不典型)KD的诊断、IVIG无反应型(不敏感)KD处理等问题进行了十分热烈的讨论,现归纳如下。
一、KD诊断标准因缺乏特异诊断方法,KD的诊断主要靠临床表现,某些实验室检查可以协助临床诊断。
KD可分为典型和不典型两类。
1.典型KD:2002年日本川崎病研究组提出典型KD诊断标准,经第七届国际川崎病大会讨论通过后发表于Pediatrics International(2005)。
美国心脏病协会(AHA)亦提出典型KD诊断标准并发表于Pediatrics(2004)和Circulation(2004)上。
与会代表认为日本与美国的典型KD诊断标准大致相同,但有一些微小差异:日本标准将发热与其他5项主要临床表现整合在一起,而美国标准则将发热单列为必备诊断条件;日本标准认为具备6项主要临床表现中4项,超声心动图发现冠状动脉瘤或冠状动脉扩张者亦可诊断典型KD,而美国标准则认为如果具备除发热以外的4项主要临床表现,发热4d时亦可明确典型KD诊断。
与会专家认为不具发热表现的KD患儿比例极低,北京KD流行病学调查结果仅有0.3%患儿无发热,因此提出我国典型KD诊断建议:发热5 d或以上(部分病例受治疗干扰发热可不足5d),具有以下5项中的4项者:双侧球结膜充血、口唇及口腔黏膜发红、肢端改变(急性期表现为肿胀,恢复期表现为脱屑)、皮疹和非化脓性颈淋巴结肿大即可确诊为KD。
如具备除发热以外3项表现并证实有冠状动脉瘤或冠状动脉扩张者,亦可诊断典型KD。
须强调任何KD诊断标准并非特异,一定要除外引起各项临床表现的其他疾病。
还应注意,各项临床表现并非同时出现,应动态观察,以助诊断。
2.不完全型KD:约10%患儿(尤其是婴儿)为不完全型KD。
该型名称混乱,有不典型KD、不完全型KD 和延迟诊断性KD等。
不典型KD尤指具有少见临床表现者(如无菌性脑膜炎、肾脏受累等),延迟诊断性KD是指各项诊断指标先后于10d左右才表现出来,因而延迟了诊断。
与会代表认为我国宜采用“不完全型KD'’这一统一名称。
不完全型KD并非轻型KD,其冠状动脉受累风险和实验室检查结果与典型KD类似,因此不完全型KD诊断是本次会议讨论的焦点问题之一。
与会专家强调尤应注意卡介苗接种处红斑、硬结、前葡萄膜炎、胆囊肿大、恢复期肛周脱屑等重要表现以助诊断。
脑利钠肽上升可作为KD诊断的参考指标。
年龄小于6个月婴儿,KD表现更不典型,与会专家一致建议参考美国心脏病协会标准,即:发热持续不退,排除其他疾病,实验室检查有炎症反应证据存在(红细胞沉降率和C反应蛋白明显升高),虽无KD临床表现,应反复超声心动图检查,以了解有无冠状动脉损伤。
一旦发现明确冠状动脉病变,可诊断不完全型KD 并采用标准治疗方案。
然而对于年龄大于6个月患儿,发热5d或以上,需具备几项KD主要临床表现才疑诊KD尚有争议。
标准设置过严,可能导致部分患儿漏诊或延迟诊断,错失IVIG治疗最佳时机;诊断标准过松,则可能导致过度诊断和过度治疗。
经充分讨沦最后建议:除发热5 d或以上外,应具有至少2项KD主要临床表现,并具备炎症反应指标明显升高,在除外其他疾病时,可疑珍不完全型KD。
应复查超声心动图,监测冠状动脉和其他心脏改变,如出现冠状动脉病变者可确诊,并及时使用标准治疗方案,如无冠状动脉病变,建议暂不使用IVIG。
如发热持续又不满足超声心动图和实验室指标者,应除外其他疾病,包括病毒感染、猩红热、葡萄球菌烫伤样综合征、中毒休克综合征、细菌性颈淋巴结炎、药物过敏、Stevens-Johnson综合征和全身型幼年特发性关节炎引起的类似临床表现等。
二、KD其他表现和实验室检查KD除6条主要临床表现外,还会出现以下症状和体征:1.心血管系统:可以表现心肌炎、心包炎及心内膜炎,听诊可有心脏杂音、奔马律或心音低钝,心电图检查可以有P-R、Q-T间期延长、异常Q波、QRS低电压、ST-T波改变或心律失常;胸部X线检查可有心影增大;超声心动图除冠状动脉改变外,还可见心包积液、二尖瓣反流等。
血管造影检查可见体循环动脉瘤(发生率约0.8%)。
2.非心血管系统:消化系统:腹泻、呕吐、腹痛、胆囊肿大、麻痹性肠梗阻、轻度黄疸、血清转氨酶值上升;血液系统:白血球计数增多伴核左移、血小板增多(病程7 d后)、红细胞沉降率加快、C反应蛋白升高、低白蛋白血症、血脂异常(血清高密度脂蛋白和胆固醇水平下降)、轻度贫血等;泌尿系统:泌尿道感染、蛋白尿、沉渣中白血球增多;呼吸系统:咳嗽、流涕、肺野出现异常阴影;神经系统:无菌性脑膜炎、惊厥、意识障碍、面神经麻痹、四肢瘫、听神经障碍,个别患儿在恢复期可以出现颅内出血;骨骼肌肉系统:关节炎、关节和(或)肌肉疼痛、肿胀。
KD的其他表现虽不能作为确诊的依据,但可以协助临床诊断,尤其是实验室检查中的红细胞沉降率明显增快、CRP明显升高、血小板增多(3岁以下的男孩,ESR、CRP、PLT升高是冠状动脉病变的高危因素)等。
三、KD的超声心动图诊断心血管系统并发症以冠状动脉病变最常见,往往是KD致死或致残的主要原因。
未经IVIG治疗患儿冠状动脉病变发生率达20%~25%,正规IVIG治疗后降至5%左右。
KD 急性期冠状动脉病变往往发生在冠状动脉近端,二维超声心动图检查容易发现,另外,超声心动图还可以检测心功能、瓣膜反流及心包积液。
因此超声心动图对KD的诊断、病情估测及治疗选择均显重要,所有KD患儿均应进行超声心动图检查。
超声心动图检查应使用频率较高(5~7.5 MHz)的探头,以提高图像分辨率,增加冠状动脉病变检测的可靠性。
冠状动脉超声心动图检查异常分为冠状动脉扩张(coronary artery ectasia)、狭窄和冠状动脉瘤(coronary artery aneurysm,CAA)。
冠状动脉病变发生频率依次为左冠状动脉前降支、右冠状动脉近端、左冠状动脉近端、左冠状动脉回旋支及右冠状动脉远段。
超声心动图检查应在胸骨旁、心尖部、剑下及胸骨上窝部位多种切面探查冠状动脉的各段(冠状动脉左主干、回旋支、前降支及右冠状动脉近、中、远段)。
观察冠状动脉扩张部位及程度,冠状动脉瘤数目、部位、大小及形状。
测量舒张期冠状动脉内径,即血管内缘至内缘的距离,应避免在分支处测量。
由于小儿冠状动脉内径的正常范围目前尚不统一,冠状动脉病变的诊断标准不一致。
从前主要采用日本川崎病研究组提出的冠状动脉病变诊断标准,即小于5岁儿童冠状动脉内径>3 mm;5岁或5岁以上者>4mm;冠状动脉局部内径较邻近处明显扩大,大于或等于 1.5倍。
近年来已有一些报道用体表面积校正的左、右冠状动脉内径正常值。
美国de Zorzi等提出冠状动脉内径z 值≥2.5为冠状动脉扩张。
日本Kurotobi等及新加坡Tan 等均提出冠状动脉内径Z值>2.0为冠状动脉扩张。
日本及新加坡学者提出体表面积校正的冠状动脉内径正常值略低于美国的资料,可能比较接近中国儿童。
我国目前仅有用年龄校正的冠状动脉正常值标准,该正常值的样本量小(188名正常儿童),且提出年代早。
中国儿童的体表面积校正冠状动脉正常范围需要重新建立。
已有研究证明,采用日本川崎病研究组的冠状动脉病变诊断标准会低估川崎病冠状动脉病变的发生率。
Tan等报道的资料中,正常冠状动脉内径与主动脉瓣环内径比值范围较窄,LCA/AoA=0.15±0.02(0.09~0.21),RCA/AoA=0.13±0.02(0.09~0.20),比值与年龄、性别、身高、体重及体表面积无关,也可作为评价冠状动脉扩张的参考。
冠状动脉瘤指冠状动脉扩张段内径与相邻段内径比值超过1.5,且内径超过4mm。
冠状动脉内径<5 mm 为小型CAA,5~8 mm之间为中等CAA,>8 mm为巨大CAA。
中等以上冠状动脉瘤应注意瘤内有无血栓形成。
在检查冠状动脉的过程中还要注意观察左室功能、瓣膜反流及心包积液情况。
冠状动脉扩张或CAA是KD冠状动脉并发症的主要客观依据,近来有学者提出冠状动脉壁辉度(回声)增强、血管内壁不光滑是KD血管或血管周围炎的表现,尤其是对缺乏冠状动脉扩张或冠状动脉瘤的KD诊断有参考意义,临床应提高警惕,对患儿加强随诊。
左室室壁节段运动异常、主动脉根部扩张、心功能减低、新出现的二尖瓣反流、心包积液对KD诊断也有帮助。
除冠状动脉以外,少数患儿可并发体循环动脉瘤,体循环动脉瘤以腋动脉瘤最常见,发生率0.8%~2.2%。
其他依次为股动脉、肠系膜上动脉、肾动脉。
KD冠状动脉病变呈动态发展过程,可从发病第5天开始,对怀疑KD者应尽早进行超声心动图检查作为参考基础。
建议于病程第2、4、8周复查超声心动图。
对合并持续高热、冠状动脉瘤、心功能减低、瓣膜反流及中量以上心包积液病例,可增加检查次数,严密观察,以指导治疗。
研究发现4~8周超声心动图显示冠状动脉正常者,1年复查再次发现冠状动脉改变的可能性极小,但有专家建议有条件者1年还应复查超声心动图。
超声心动图对诊断冠状动脉远端病变及狭窄有局限性,选择性冠状动脉造影仍然是其最准确的诊断方法。
近来有学者报道多层螺旋CT冠状动脉造影、磁共振冠状动脉造影等新技术可以无创检测冠状动脉远段及狭窄病变。
四、急性期治疗1.阿司匹林:大剂量阿司匹林具有抗炎作用,小剂量具有抗血小板活化作用。
欧美国家多采用急性期大剂量阿司匹林[80~100mg/(kg•d)]治疗,但多中心大样本Meta分析显示大剂量与30~50mg/(kg•d)阿司匹林在与IVIG联用情况下对冠状动脉病变的预防效果无显著差异,因此与会专家一致推荐阿司匹林与IVIG联合使用,剂量为30~50mg/(kg•d)。