动静脉内瘘操作规范
- 格式:docx
- 大小:17.57 KB
- 文档页数:4

动静脉内瘘成型术(桡动脉-头静脉端侧吻合)
操作流程
一、体位
1 病人取平卧位,(根据病人情况,也可采取半卧位或坐位)
2 手术侧手臂外展,置于手术台上
二、消毒
手术侧上肢自指尖至肘上10cm全部皮肤用碘伏消毒两遍,手部用无菌治疗巾包好,自上臂以下部位铺无菌单
三、麻醉
手术部位用1%-2%的利多卡因做局部浸润麻醉
四、手术
1 切开皮肤,暴露头静脉,分离头静脉并剥离干净
2 在远端横断头静脉并结扎远心端,扩张近心端头
静脉,并向内注入肝素30-40mg,用静脉血管
阻断夹阻断头静脉的近心端。
自横断口沿静脉
纵轴在静脉壁上作一长约6-8mm的切口,并将切口的静脉壁修剪成圆弧状。
3 分离、暴露并剥离干净桡动脉约1cm,用两只
动脉血管阻断夹阻断近、远心端的动脉血流,在两只血管阻断夹的之间动脉壁侧面做一长约6-8mm的纵切口,并将切口内的动脉管腔用生理盐水冲洗干净
4 将修剪好的头静脉断端与桡动脉壁切口用7-0
的无创血管吻合线做连续外翻吻合
5 开放所有血管阻断夹,观察吻合口有无出血,如
果有出血,再用7-0无创血管吻合线补充缝合,直至吻合口无渗血
6 观察有无压迫吻合口及周围血管的组织,如果
有,可剪开或分离
7 观察皮下无渗血后,缝合皮肤。
8 用无菌纱布包扎伤。

动静脉内瘘拔针操作规程动静脉内瘘拔针操作规程一、引言动静脉内瘘(AVF)是一种特殊的血管通道,通常用于透析患者进行血液透析。
拔针是透析治疗的最后一个环节,合理的拔针操作对患者的健康和生命安全至关重要。
本文将就动静脉内瘘拔针操作规程进行详细介绍。
二、拔针前准备工作1. 检查透析患者姓名、年龄、性别等个人信息与治疗卡是否一致;2. 根据透析患者历次透析记录,了解动静脉内瘘的穿刺情况及特殊的注记或注意事项;3. 检查透析患者血压、心率、体温等生命体征是否稳定;4. 检查透析患者肢体动静脉内瘘站位的皮肤是否有红肿、渗出、疼痛等异常情况;5. 准备拔针所需的器械、消毒液、碘酒、棉签、透明敷料等。
三、步骤及操作要点1. 拔针前用洗手液洗手,戴好无菌手套;2. 用纱布将拔针部位包好,向上提拉,暴露静脉针孔;3. 检查拔针部位是否有感染迹象,如红肿、渗出等。
如发现异常,应及时报告医生;4. 使用巴氏钳将静脉针慢慢拔出,同时用纱布或医用棉签轻轻按压拔针部位,避免血液外溢和出血,并减少引起血栓和出血的机会;5. 拔出静脉针后,将其放入带有清水的容器中反复冲洗,清除针孔内残留的血块,然后收入针座内,以备下次使用;6. 用碘酒擦拭拔针部位,消毒并使伤口干燥;7. 使用透明敷料,固定在拔针部位,防止感染;8. 拔针完成后,患者处于风险期,护士应继续密切观察患者血压、心率、呼吸等生命体征,及时发现异常情况并报告医生。
四、注意事项1. 拔针前应充分了解患者的血管情况,避开扭曲或血管痉挛的部位;2. 拔针过程中要小心操作,防止损伤患者的血管壁以及周围组织;3. 拔针后要避免血块和出血,按压拔针部位应轻柔而均匀,避免出现皮下出血;4. 拔针后要及时进行局部消毒,并用透明敷料进行包扎,防止感染;5. 拔针后要及时记录患者的血压、心率、呼吸等生命体征,并观察患者是否出现不适症状。
五、结语动静脉内瘘拔针操作是透析治疗中的重要环节,拔针前要做好准备工作,注意细致操作,防止感染和出血等并发症的发生。

【tips】本文由王教授精心编辑整理,学知识,要抓紧!
动静脉内瘘术的方法总结
1.部位
标准内瘘为左前臂桡动脉与头静脉吻合,然后依次为左前臂尺侧,左上臂,右前臂,右上臂,下肢。
2.材料
自身血管及移植管,如自体隐静脉、脐静脉、牛颈总动脉、聚四氟乙烯管。
3.操作步骤
①术前选择血管,充盈静脉后描记,保留的动脉要能维持远端血供。
②皮肤切口在预选好的部位作3-4cm的横或纵切口至皮下,暴露血管医学|教育网搜集整理。
③分离血管后视情况做端端、端侧或侧侧吻合,用7-0缝线及无损伤针连续外翻缝合,血管不要扭转,缝合要无张力,无缩窄。
保护好静脉分支,妥善处理静脉瓣。
搭桥内瘘行端侧吻合,二吻合口邻近时人造血管以U形置皮下,吻合口远侧放直或稍弯曲。
④缝合完成前用探针轻轻地通过血管,检查有无狭窄。
开放血流后静脉触诊应有震颤,否则需从静脉端插入气囊导管扩张吻合口或重新吻合。
⑤仔细止血后逐层缝合切口,避免血肿、缝线、敷料等压迫吻合血管。

动静脉内瘘术后处理规范
1、体位:动静脉内瘘形成后,嘱患者将内瘘侧肢体抬高至水平以上30°,以利静脉回流,减少内瘘侧手臂的肿胀。
2、术后观察:观察内瘘侧手臂手指末稍血管充盈情况,如手指有无麻木、发冷、疼痛等缺血情况。
观察内瘘吻合口处有无血肿,局部有无渗血。
若发现渗血不止或内瘘侧手臂疼痛难忍,应及时向住院总汇报,通知住院总及手术医生处理。
如出血为暗红色,则多为皮下渗血,可给予局部缝合,如为鲜红色,且出血量大,则多为内瘘缝合处出血,需到手术室处理。
观察内瘘血管是否通畅。
首先触摸内瘘静脉端血管有无震颤,或用听诊器听诊有否血管杂音,如触摸不到或听不到杂音,应查明是否局部敷料包扎过紧,以致吻合口及静脉侧受压。
禁止在造瘘侧手臂进行测血压、静脉注射、输液、抽血等操作,以免造成内瘘闭塞。
避免术后立即行血液透析,如透析后渗血,可给予鱼精蛋白中和肝素。
3、术后宣教:告知患者保持内瘘侧手臂的清洁,防止造瘘侧手臂受压,造瘘侧手臂的衣袖要宽松,睡眠时避免侧卧于造瘘手臂侧。
教会患者自行判定内瘘是否通畅,每日触摸内瘘静脉处有无震颤,如扪及震颤则表示内瘘通畅,反之则应马上通知医生进行处理。
术后1周可指导患者进行早期功能锻炼,以促进内瘘早期成熟,每日用内瘘侧手臂捏橡皮健身球3次~4次,每次持续10min~15min。
一般当静脉呈动脉化,内瘘直径增粗,能保证成功的穿刺,提供足够的血流量时才算成熟,成熟时间一般至少需要1个月,最好在成形术后3个月~4个月后再使用。

血液净化动静脉内瘘穿刺操作标准引言:血液净化动静脉内瘘穿刺操作是一项重要的医疗技术,用于治疗肾功能损害等血液透析相关疾病。
为了保证操作的安全性和有效性,制定了一系列的操作标准。
本文将详细介绍血液净化动静脉内瘘穿刺操作的标准及注意事项。
一、操作前准备1. 确认病人身份:核对病人的姓名、住院号、出生日期等基本信息,确保操作对象正确。
2. 了解病人病史:了解病人的血液透析史、血管状况、有无出血倾向等情况,以便选择合适的穿刺点和器械。
3. 检查器械完整性:检查穿刺器械是否完好无损,避免使用磨损或损坏的器械。
4. 洗手和穿戴无菌手套:进行手部消毒,穿戴无菌手套,确保操作环境无菌。
二、穿刺部位选择1. 选择适当的穿刺点:根据病人的血管状况和医生经验,选择适合的穿刺点,通常选择距离皮肤较浅、血管直径较大的部位。
2. 避开血管曲折区域:避免选择血管曲折的部位进行穿刺,以免增加穿刺难度和并发症的风险。
三、穿刺操作步骤1. 皮肤消毒:用无菌棉球蘸取75%的酒精,从穿刺点向外圆周方向擦拭,每次擦拭距离不少于5厘米。
2. 固定血管:用无菌手指固定穿刺点下方的血管,使其稳定,避免血管移动造成穿刺困难。
3. 穿刺:选择合适的穿刺器械,将穿刺针插入皮肤,呈15-30度角斜向穿刺,同时观察血液回流情况,确认穿刺位置准确。
4. 顺利穿刺后,将穿刺针内芯抽出,连接穿刺针和管路。
5. 用适当的力度固定穿刺针和管路,避免其松动或脱落。
四、注意事项1. 注意穿刺角度:穿刺时应保持适当的角度,过大或过小的角度都会增加穿刺难度和并发症的风险。
2. 注意血液回流:穿刺时应观察血液回流情况,确认穿刺位置准确,避免穿刺到其他组织或血管。
3. 注意穿刺深度:穿刺针插入皮肤后,应控制插入的深度,避免穿刺过深引发出血或损伤。
4. 注意穿刺速度:穿刺时应稳定控制穿刺速度,过快或过慢都可能导致并发症的发生。
5. 注意无菌操作:穿刺前后应保持无菌操作,避免感染的发生。

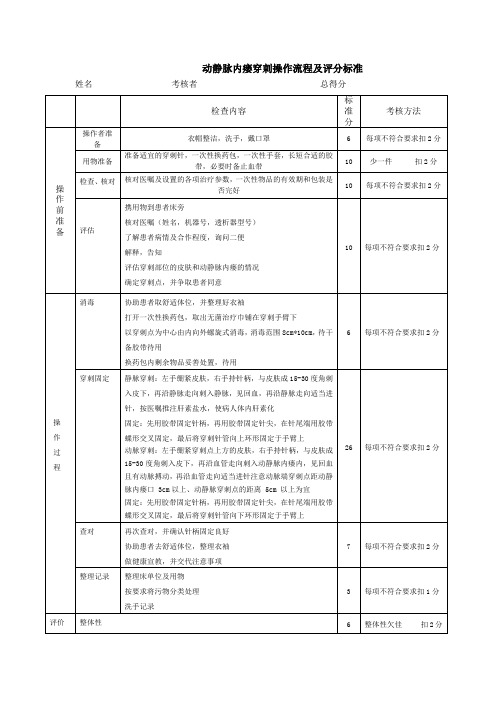
动静脉内瘘的穿刺操作流程
1、备物:穿刺针一副(两根)、输液贴2条、止血带1根、根据医嘱配好的肝素、一次性疗巾、4—5条宽胶布、碘伏1瓶、棉签1包
2、操作程序:
评估患者动静脉内瘘是否通畅、血管走向
↓
洗手、戴口罩、戴手套
↓
携用物至床旁,与患者做好解释工作
↓
将一次性疗巾垫于患者手下,将穿刺针、止血带、输液贴放于疗巾内一侧,胶布贴于疗巾旁
↓
选择血管穿刺点:要求动脉内瘘与静脉两针距离8—10cm为宜,动脉内瘘至少距离瘘口5cm以上,切记在瘘口上穿刺以影响内瘘的使用寿命
↓
先穿刺静脉:确定穿刺点后扎止血带,用碘伏消毒穿刺点、范围8—10cm,向心方向穿刺静脉、角度20—30度、确认穿刺成功后将针头固定稳妥、延长管固定于手臂上
↓
根据医嘱静脉推注肝素用量
↓
穿刺动脉内瘘:尽量选择向瘘口方向穿刺,根据血管条件选择纽扣式或阶梯式穿刺,确定穿刺点后扎止血带,用碘伏消毒穿刺点、范围8—10cm,进针角度30—40度左右,确认穿刺成功后将针头固定稳妥、延长管固定于手臂上,力求一次成功
↓
向患者交代注意事项
↓
整理用物。

动静脉内瘘穿刺操作流程操作前准备:1.确定操作的病人身份,核对病人的姓名、年龄以及相关的医嘱。
2.洗手,穿戴好无菌手术衣和手套,戴好口罩。
3.准备好所需的器械和药物,包括穿刺针、导管、引流器、消毒棉球、稀释剂等。
4.将病人放置在手术台上,确保舒适并方便操作。
操作步骤:1.术前准备:将手术区域暴露,并以适当的护理用品清洁皮肤,使用无菌巾将周围区域包裹起来。
2.局部麻醉:将患处局部浸润麻醉,可以选择局部麻醉药物如1%利多卡因或0.5%布比卡因。
3. 空气添加:将穿刺针连接到适当的注射器上,注入10ml左右的空气,要确保空气泡在知觉损害的区域内。
4.穿刺穿刺:选择穿刺点位,通常在上肢的桡动脉附近,用手指压迫穿刺点,以减少出血。
用穿刺针垂直插入皮肤,直到进入血管。
5.确认位置:用注射器抽取一小量血液,观察血液的颜色和流速,确保找到动脉,然后将针缓慢进入血管。
6.引线插入:将导管插入穿刺针内部,并将穿刺针缓慢退出,一旦导管插入血管内,就可以开始引流。
7.引流操作:将引流器的一端连接到导管上,并将引流器另一端放入合适的容器内收集引流液。
在引流过程中要注意控制引流的速度和压力。
8.固定导管:使用透明敷料或透明绷带固定导管,以防止移位和感染。
9.观察和护理:观察引流液的颜色和量,并记录下来。
根据需要更换引流器,保持引流通畅。
10.操作完成:操作结束后,将床单更换并清洁工作区,注意个人卫生,拆除无菌操作物品,消毒器械。
11.操作后护理:对穿刺部位进行压迫止血并敷以消毒棉球,观察穿刺部位有无出血或其他不适。
告知病人关于穿刺部位的护理,遵守医嘱。
在操作动静脉内瘘穿刺时,要注意以下事项:-操作前进行充分的准备,确保器械和药物的无菌。
-穿刺前进行局部麻醉,以减轻病人的疼痛。
-穿刺时要注意找到正确的穿刺点和方向,以防止损伤到周围组织。
-操作过程中要注重无菌操作,避免感染的风险。
-在引流过程中要控制引流的速度和压力,以免造成继续输血或阻塞血流。

动静脉内瘘穿刺操作流程
一、用物:
治疗盘、弯盘、活力碘、棉签、胶带、创口贴 2 张、止血带、一次性治疗巾 1 张、内瘘穿刺针 2 根、一次性手套。
二、操作:
1、核对床号、姓名,向病人解释,询问需要,取得合作。
2、洗手,戴口罩,备齐用物,携至床旁。
3、协助患者取舒适的体位,穿刺侧手臂垫治疗巾。
4、评估内瘘,将手指触摸瘘口附近,感觉有无震颤和搏动,确定穿刺点。
5、再次核对,戴手套,活力碘棉签彻底消毒皮肤,由内向外做螺旋式消毒,以穿刺点为中心,直径>10cm。
6、扎止血带,先向心方向穿刺静脉血管,固定穿刺针推注首剂肝素,创口贴加盖针眼。
7、同样方法消毒动脉穿刺点皮肤,反向穿刺动脉,固定,创口贴加盖针眼。
8、确认穿刺针妥善固定,治疗巾覆盖穿刺手臂,核对患者准备上机,整理床单位,询问患者需要。
三、注意事项:
1、穿刺动脉要尽量距离吻合口 5cm 以上。
2、动静脉穿刺点距离 8-10cm 以上。
3、避免固定穿刺点,防动脉瘤形成及血管狭窄,可交替选用穿刺部位,延长内瘘的使用寿命。

自体动静脉内瘘成形术操作规程一、手术目的自体动静脉内瘘成形术是通过外科手术,吻合患者的外周动脉和浅表静脉,使得动脉血液流至浅表静脉,达到血液透析所需的血流量要求、并便于血管穿刺,从而建立血液透析体外循环。
二、适应证和禁忌证1、适应证适用于慢性肾衰竭需要长时间血液透析的患者。
(1)慢性肾衰竭患者肾小球滤过率<25ml/min或血清肌酐>4mg/dl(352μmol/L),应考虑实施自体动静脉内瘘成形术。
(2)老年患者、糖尿病、系统性红斑狼疮以及合并其他脏器功能不全的患者,更应尽早实施自体动静脉内瘘成形术。
2、绝对禁忌证(1)四肢近端大静脉或中心静脉存在严重狭窄、明显血栓或因邻近病变影响静脉回流。
(2)患者前臂ALLEN试验阳性,禁止行前臂动静脉内瘘端端吻合。
3、禁忌证(1)预期患者存活时间短于3个月。
(2)心血管状态不稳,心力衰竭未控制获低血压患者。
(3)手术部位存在感染。
(4)同侧锁骨下静脉安装心脏起搏器导管。
三、术前评估1、血管条件预期选择的静脉直径≥2.5mm,且该侧肢体近心端深静脉和/或中心静脉无明显狭窄、明显血栓或邻近组织病变;预期选择的动脉直径≥2.0mm,选择上肢部位时,应避免同侧存在心脏起搏器,选择前臂端端吻合术式,患者同肢体的掌动脉弓应完整。
2、手术部位(1)原则:先上肢,后下肢;先非惯用侧,后惯用侧;先远心端后近心端。
(2)可选用的血管:前臂腕部桡动脉-头静脉内瘘最常用。
(3)血管吻合方式常选择动、静脉端端吻合。
(4)全身状态和凝血功能术前应对患者心脏、肺脏、肝脏等重要脏器功能和循环血液动力学状态进行充分评估,检测血常规、凝血指标评估患者的凝血功能。
四、操作步骤(头静脉-桡动脉端端吻合)1、患者取仰卧位或坐位,手术侧上肢外旋外展,平放于手术操作台上。
用手术画线笔或龙胆紫棉签标记动静脉血管走行。
2、常规碘伏消毒、铺巾。
3、1%利多卡因局部浸润麻醉,也可以采取臂丛麻醉。
4、在桡动脉和头静脉之间纵行切开皮肤3~4cm,切口选择应尽量能充分暴露桡动脉及头静脉,便于分离血管。

内瘘使用规范一、内瘘的成熟与使用1、促使内瘘尽快“成熟”:在术后1 周且伤口无感染、无渗血、愈合良好的情况下,每天用术侧手捏握皮球或橡皮圈数次,每次3~5min;术后2 周可在上臂捆扎止血带或血压表袖套,术侧手做握拳或握球锻炼,每次1~2min,每天可重复10~20 次。
2、内瘘成熟至少需要4 周,最好等待8~12 周后再开始穿刺。
若术后8周静脉还没有充分扩张,血流量<600ml/min,透析血流量不足(除外穿刺技术因素),则为内瘘成熟不良或发育不全。
术后3 个月尚未成熟,则认为内瘘手术失败,需考虑制作新的内瘘。
3、穿刺血管的选择:动静脉内瘘初次穿刺时,首先要观察内瘘血管走向,以触摸来感受所穿刺血管管壁的厚薄、弹性、深浅及瘘管是否通畅。
通畅的内瘘触诊时有较明显的震颤及搏动,听诊时能听到动脉分流产生的粗糙吹风样血管杂音。
4、穿刺顺序与方法:内瘘的使用要有计划,一般从内瘘远心端到近心端进行阶梯式或纽扣式穿刺,然后再回到远心端,如此反复。
不要轻易在吻合口附近穿刺和定点穿刺。
5、穿刺针选择:在动静脉内瘘使用的最初阶段,建议使用小号(17G 或16G)穿刺针,并采用较低的血流量(200~250ml/min),以降低对内瘘的刺激与损伤。
使用3~5 次后,再选用较粗的穿刺针(16G 或15G),并在患者耐受的情况下,尽量提高血流量(250~350ml/min)。
二、并发症与处理1、血栓(1)病因:常与内瘘使用不当有关,多发生在血管狭窄处。
高凝状态、低血压、压迫时间过长、低温等是常见诱因。
(2)预防与处理:血栓形成24 小时内,可采用局部血管内注射尿激酶等进行药物溶栓,也可在X 线下将导管插入血栓部位灌注溶栓剂。
此外,瘘管血栓形成后也可采用取栓术治疗,成功率可达90%以上;虽然血栓形成1 周后瘘管血流仍可以重建,但还是提倡尽可能在血栓尚未机化前行取栓术。
目前常用的取栓术方法包括Fogarty 导管取栓术及手术切开取栓术。

动静脉内瘘的穿刺操作流程
1、备物:穿刺针一副(两根)、输液贴2条、止血带1根、根据医嘱配好的肝素、一次性疗巾、4—5条宽胶布、碘伏1瓶、棉签1包
2、操作程序:
评估患者动静脉内瘘是否通畅、血管走向
↓
洗手、戴口罩、戴手套
↓
携用物至床旁,与患者做好解释工作
↓
将一次性疗巾垫于患者手下,将穿刺针、止血带、输液贴放于疗巾内一侧,胶布贴于疗巾旁
↓
选择血管穿刺点:要求动脉内瘘与静脉两针距离8—10cm为宜,动脉内瘘至少距离瘘口5cm以上,切记在瘘口上穿刺以影响内瘘的使用寿命
↓
先穿刺静脉:确定穿刺点后扎止血带,用碘伏消毒穿刺点、范围8—10cm,向心方向穿刺静脉、角度20—30度、确认穿刺成功后将针头固定稳妥、延长管固定于手臂上
↓
根据医嘱静脉推注肝素用量
↓
穿刺动脉内瘘:尽量选择向瘘口方向穿刺,根据血管条件选择纽扣式或阶梯式穿刺,确定穿刺点后扎止血带,用碘伏消毒穿刺点、范围8—10cm,进针角度30—40度左右,确认穿刺成功后将针头固定稳妥、延长管固定于手臂上,力求一次成功
↓
向患者交代注意事项
↓
整理用物
如有侵权请联系告知删除,感谢你们的配合!。

动静脉内瘘穿刺操作流程动静脉内瘘,简称AVF(arteriovenous fistula),是指动脉与静脉之间的直接血管连接。
这是一种经常用于肾脏透析的血管手术。
穿刺操作是透析治疗的重要环节,下面我们将介绍动静脉内瘘穿刺的操作流程。
材料准备•穿刺组(针头、钢丝导管、扩张器)•消毒用品(酒精棉球、无菌盐水、手套)操作步骤1.患者就位后,首先要检查AVF的位置和情况,以及局部皮肤有无红肿或感染。
如有异常需要及时通知医生安排。
2.在穿刺前,把针头、钢丝导管、扩张器等消毒并放到穿刺组上。
3.双手注意清洁,戴上手套,拿起针头,拆除针头保护罩(保留背面的防滑垫),摆正工作姿势。
4.穿刺部位要清洗干净,用酒精棉球消毒2-3次,接着用无菌盐水擦拭穿刺区域。
5.双手握起针头,成45度角,先扎到皮肤,当针头的尖端进入皮下时,将针头按压到皮肤上,微微上提,使之进入管腔。
6.确认针头已进入AVF,自针头出血一直观察血液流动情况,如血液回流不畅需要调整针头的方向和深度。
7.当血液回流顺畅后,将钢丝导管插入针头内,缓慢推入导管至AVF内。
8.通过导管插入后,要先进行扩张,选用大小适中的扩张器进行扩张,直到已插入AVF腔内后扩张器可以拿下。
9.完成操作后,把导管和扩张器取出,用无菌纱布最后擦干净出血点化验后进行进行包扎和固定。
注意事项1.穿刺前确保消毒严密,双手必须注意清洁,戴上手套,防止穿刺时感染。
2.穿刺过程需要注重细节和注意观察,如出现异常情况,要及时通知医生进行处理。
3.穿刺后注意观察,如出现出血、水肿、渗液等情况要及时处理。
4.如有需要,可以在操作时使用超声、X光等技术协助穿刺操作。
动静脉内瘘穿刺操作流程具有一定的技术含量,需要由专业的医护人员进行操作,避免出现意外情况。
在护理过程中,要始终注重患者的安全和健康,加强交流、沟通,尽最大的努力减少患者的疼痛和不适。

XX医院自体动静脉内瘘成形术临床技术操作规范动静脉内瘘是尿毒症维持性血液透析患者最常用的血管通路,长期血液透析患者首选自体动静脉内瘘(AVF),大量研究表明自体内瘘优于移植血管搭桥和中心静脉插管。
自体动静脉内瘘成形术就是通过外科手术将患者的外周动脉和浅表静脉吻合,将动脉血液引至体表静脉,方便于建立血液透析时的体外循环,并且能够达到血液透析所需要的血流量。
国内的血管通路建立涉及多个学科,不同的医院由不同的科室开展血管内瘘手术。
【适应证】除急性血液透析外,所有需要维持性血液透析的患者都适合制作AVF,但需要根据病人的病情掌握好手术时机,并根据病人血管的具体状况选择合适的部。
1.新的原始内瘘在穿刺使用前有一段成熟期,最好在病人透析前3~4个月制作内瘘。
2.患者内生肌酐清除率(Ccr)<25ml/min,血清肌酐(Scr)>4mg /d1时,可考虑提前制作内瘘。
3.对于老年患者(特别是女性和消瘦的老年患者)、糖尿病、系统性红斑狼疮、伴有慢性肝衰竭或其他慢性多脏器衰竭的患者,应提前制作内瘘。
【绝对禁忌证】1.同侧锁骨下静脉严重狭窄和(或)明显血栓。
2.乳腺癌根治术等影响内瘘侧肢体静脉和淋巴回流者。
3.患者前臂Allen试验阳性(表示掌动脉弓缺如),禁止采用前臂内瘘端端吻合。
【相对禁忌证】1.晚期肿瘤等存活期有限的患者。
.2.同侧锁骨下静脉安装心脏起搏器导管。
3.低血压或严重高血压未控制者。
4.心力衰竭未控制者。
5.手术局部皮肤炎症;或患者有系统性感染。
6.近端静脉过细或中心静脉狭窄。
【术前评估】1.患者的血管选择评估制作血管内瘘,患者的动静脉应该有足够的直径和长度,以便内瘘可以充分扩张和提供足够的血管供穿刺使用,如动脉或静脉太细,吻合血管不易成功,或内瘘不能成熟、功能不全无法使用。
有经验的医师通过物理检查可以初步判断血管吻合的可行性,病情需要者可采用超声检查,以便帮助确定血管的选择。
(1)静脉检查评估:①制作自体内瘘的静脉腔直径≥2.5mm;②用于血管搭桥内瘘的静脉腔直径≥3mm;③静脉近心段通路没有节段性狭窄或梗阻;④上肢深静脉系统通畅;⑤没有同侧中心静脉狭窄或梗阻。

自体动静脉内瘘成形术临床操作规程
1.术前准备:
-确认患者的透析需求,并评估静脉位置和质量。
选择适合的动脉和静脉进行内瘘成形手术。
-下订单和准备需要使用的手术器械和器材,确保其准备工作与手术时间相吻合。
-安排手术时间,并通知患者进行术前准备。
2.术中操作:
-已经进行全身麻醉,给予术中补液和抗生素预防感染。
-通过皮下注射适量肾上腺素麻醉区域,有助于动脉的扩张和外露。
-通过手术操作和显影,定位动静脉,并切开皮肤,暴露出动脉和静脉。
-使用器械切割管状组织,将动脉和静脉进行连接。
-确保连接处没有血栓形成,通过检查腔内回流情况。
-用线缝合血管连接口,并应用压力绷带控制出血。
3.术后处理:
-将患者转移到恢复室,密切监测其生命体征和动静脉内瘘的功能。
-保持术后休息,促进创面愈合。
-检查动静脉内瘘的通畅性,以确保血液顺畅流动,没有狭窄或血栓形成。
-指导患者关于术后护理和使用透析装置的方法,包括正确的穿刺技术和注意事项。
4.术后随访:
-定期复查动静脉内瘘的通畅性和功能,以确保其良好的透析效果。
-监测患者的相关症状和并发症,如感染、出血或狭窄。
-调整透析方案,以满足患者的特殊需求和透析效果。
总结:自体动静脉内瘘成形术是一种重要的透析手术,需要经过精确的操作和细致的术后管理。
在临床实践中,医生必须严格遵循操作规程,确保手术成功和患者的安全。
同时,随访和监测是手术成功的重要环节,可以及时发现并处理并发症,提高术后效果。

自体动静脉内瘘支架植入术操作流程规范下载温馨提示:该文档是我店铺精心编制而成,希望大家下载以后,能够帮助大家解决实际的问题。
文档下载后可定制随意修改,请根据实际需要进行相应的调整和使用,谢谢!并且,本店铺为大家提供各种各样类型的实用资料,如教育随笔、日记赏析、句子摘抄、古诗大全、经典美文、话题作文、工作总结、词语解析、文案摘录、其他资料等等,如想了解不同资料格式和写法,敬请关注!Download tips: This document is carefully compiled by theeditor. I hope that after you download them,they can help yousolve practical problems. The document can be customized andmodified after downloading,please adjust and use it according toactual needs, thank you!In addition, our shop provides you with various types ofpractical materials,such as educational essays, diaryappreciation,sentence excerpts,ancient poems,classic articles,topic composition,work summary,word parsing,copy excerpts,other materials and so on,want to know different data formats andwriting methods,please pay attention!自体动静脉内瘘支架植入术是一种用于血液透析患者建立长期血管通路的手术方法。

【目的】
回输血液透析的体外循环血液,结束治疗
【设备及用物】
20ml注射器一支、一次性手套一副、利器盒一个、胶布一卷、快速洗手液一瓶、无菌纱布2块、弹力绷带一副
【操作步骤及说明】
操作步骤要点与说明
1、操作者准备:着装整齐、洗手、戴口罩
帽子、清洁手套
2、患者准备:评估患者情况,测量生命体
征。
评估治疗时间及脱水量是否达到要求。
3、关闭血泵,分离动脉端管路,连接与500ml
生理盐水,开启血泵,回输血液,血流速度
80-100ml/min。
回血过程中,可使用双手揉
搓滤器,不得用手挤压静脉端管路。
当生理
盐水回输至静脉壶后,停止继续回血,夹闭
静脉管路夹和静脉穿刺针处夹。
4、先拔出动脉内瘘针,再拔出静脉内瘘针,压迫穿刺部位2-3min。
5、再次测量患者生命体征,评估患者体重及脱水情况。
准确登记各项护理记录。
6、整理。
(1)整理用物,垃圾分类处理。
(2)脱手套,用快速洗手液洗手。
(3)再次核对并做好相关记录,签全名。
弹力绷带压迫止血,松紧要适度,压迫后能触及动脉搏动,协助患者压迫15-20min后摘除绷带,观察有无出血,听诊内瘘杂音是否良好。
自体动静脉内瘘成形术操作规程
一、手术目的
自体动静脉内瘘成形术是通过外科手术,吻合患者的外周动脉和浅表静脉,使得动脉血液流至浅表静脉,达到血液透析所需的血流量要求、并便于血管穿刺,从而建立血液透析体外循环。
二、适应证和禁忌证
1、适应证适用于慢性肾衰竭需要长时间血液透析的患者。
(1)慢性肾衰竭患者肾小球滤过率<25ml/min或血清肌酐>4mg/dl(352μmol/L),应考虑实施自体动静脉内瘘成形术。
(2)老年患者、糖尿病、系统性红斑狼疮以及合并其他脏器功能不全的患者,更应尽早实施自体动静脉内瘘成形术。
2、绝对禁忌证
(1)四肢近端大静脉或中心静脉存在严重狭窄、明显血栓或因邻近病变影响静脉回流。
(2)患者前臂ALLEN试验阳性,禁止行前臂动静脉内瘘端端吻合。
3、禁忌证
(1)预期患者存活时间短于3个月。
(2)心血管状态不稳,心力衰竭未控制获低血压患者。
(3)手术部位存在感染。
(4)同侧锁骨下静脉安装心脏起搏器导管。
三、术前评估
1、血管条件预期选择的静脉直径≥2.5mm,且该侧肢体近心端深静脉和/或中心静脉无明显狭窄、明显血栓或邻近组织病变;预期选择的动脉直径≥2.0mm,选择上肢部位时,应避免同侧存在心脏起搏器,选择前臂端端吻合术式,患者同肢体的掌动脉弓应完整。
2、手术部位
(1)原则:先上肢,后下肢;先非惯用侧,后惯用侧;先远心端后近心端。
(2)可选用的血管:前臂腕部桡动脉-头静脉内瘘最常用。
(3)血管吻合方式常选择动、静脉端端吻合。
(4)全身状态和凝血功能术前应对患者心脏、肺脏、肝脏等重要脏器功能和循环血液动力学状态进行充分评估,检测血常规、凝血指标评估患者的凝血功能。
四、操作步骤(头静脉-桡动脉端端吻合)
1、患者取仰卧位或坐位,手术侧上肢外旋外展,平放于手术操作台上。
用手术画线笔或龙胆紫棉签标记动静脉血管走行。
2、常规碘伏消毒、铺巾。
3、1%利多卡因局部浸润麻醉,也可以采取臂丛麻醉。
4、在桡动脉和头静脉之间纵行切开皮肤3~4cm,切口选择应尽量能充分暴露桡动脉及头静脉,便于分离血管。
若动脉与静脉相距较远,也可在动脉和静脉侧分别做两个纵行切口。
5、血管钳分离皮下组织,寻找并游离头静脉,结扎并切断近心端分支,分支血管靠近头静脉主干的残端留取不易过短,以免结扎时引起头静脉狭窄。
6、头静脉游离长度为2~3cm,以能搭到桡动脉处为宜,远端穿1号或0号丝线备用。
7、术者食指触及桡动脉搏动,游离皮下组织,血管钳分离腕掌侧韧带,用弯血管钳前端挑出动脉鞘,穿一根专用皮筋牵拉,打开动脉鞘,小心分离与之伴行的静脉,游离桡动脉1.0~1.5cm并结扎分支,再穿一根专用皮筋备用。
8、用血管钳挑起已游离好的头静脉并确保头静脉无扭曲,近心端夹血管夹,远心端结扎。
在远心端斜行剪断头静脉,5ml注射器接无创针头(可用18号或20号无翼套管针外芯),1:1肝素生理盐水(肝素100mg:生理盐水100ml)注入头静脉管腔冲洗残余血液,如头静脉细小,可作液性扩张。
9、血管吻合端端吻合:动脉近心端夹血管夹,远心端结扎,于远心端切断动脉,若动脉管径较细,可剪一斜面。
肝素生理盐水冲洗管腔,采用7-0尼龙线先作两定点吻合,并作牵引用,然后作动静脉前壁和后壁连续或间断吻合,针距间隔大约1mm,吻合口大小6~8mm为宜。
吻合完毕后,打开动脉血管夹。
10、用手触摸到吻合口血管震颤,说明内瘘通畅。
若吻合口漏血速度快,可以补针,如轻度漏血,可以轻压吻合口数分钟,一般都能止血,必要时也可局部敷用凝血酶或生物蛋白胶。
检查无渗血后,可给与庆大霉素5ml冲洗切口,缝合皮肤(注意缝合皮肤不易过紧,以免压迫瘘口影响瘘的血流量)。
五、术后处置
1、抗凝药使用:如患者存在高凝状态或血压较低,且术后无渗血,可给予全身抗凝,如口服肠溶阿司匹林片、氯吡格雷等,也可皮下注射低分子肝素,但要注意个体化。
2、术后渗血:如渗血较少可轻压止血,压迫时注意保持血管震颤的存在;如有较多渗血需要打开伤口,寻找出血点并结扎止血。
3、功能检查:术后静脉能触及震颤,听到血管杂音。
术后早期应多次检查,以便早期发现血栓形成,及时处理。
4、适当抬高内瘘手术侧肢体,可减轻肢体水肿。
5、每3日换药1次,10~14天拆线,注意包扎敷料时不加压力。
6、注意身体姿势及袖口松紧,避免内瘘侧肢体受压。
7、术后避免在内瘘侧肢体输液、输血及抽血化验。
手术侧禁止测量血压,术后2周内手术侧上肢禁止缠止血带。
9、术后24小时术侧手部可适当做握拳及腕关节运动,以促进血液循环,防止血栓形成。
六、内瘘的成熟与使用
1、促使内瘘尽快“成熟”在术后1周且伤口无感染、无渗血、愈合良好的情况下,每天用术侧手捏握皮球或橡皮圈数次,每次3~5min;术后2周可在上臂捆扎止血带或血压表袖套,术侧手做握拳或握球锻炼,每次1~2min,每天可重复10~20次。
2、内瘘成熟至少需要4周,最好等待8~12周后再开始穿刺。
若术后8周静脉还没有充分扩张,血流量<600ml/min,透析血流量不足(除外穿刺技术因素),则为内瘘成熟不良或发育不全。
术后3个月尚未成熟,则认为内瘘手术失败,需考虑制作新的内瘘。
3、穿刺血管的选择:动静脉内瘘初次穿刺时,首先要观察内瘘血管走向,以触摸来感受所穿刺血管管壁的厚薄、弹性、深浅及瘘管是否通畅。
通畅的内瘘触诊时有较明显的震颤及搏动,听诊时能听到动脉分流产生的粗糙吹风样血管杂音。
4、穿刺顺序与方法:内瘘的使用要有计划,一般从内瘘远心端到近心端进行阶梯式或纽扣式穿刺,然后再回到远心端,如此反复。
不要轻易在吻合口附近穿刺
和定点穿刺。
5、穿刺针选择:在动静脉内瘘使用的最初阶段,建议使用小号(17G或16G)穿刺针,并采用较低的血流量(200~250ml/min),以降低对内瘘的刺激与损伤。
使用3~5次后,再选用较粗的穿刺针(16G或15G),并在患者耐受的情况下,尽量提高血流量(250~350ml/min)。